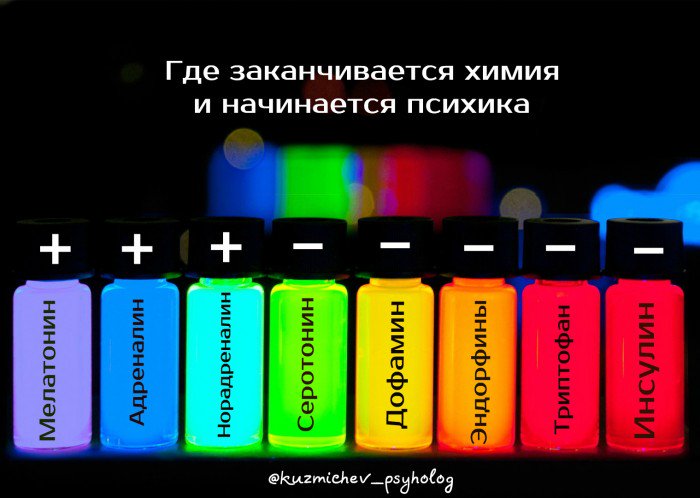
Где заканчивается химия и начинается психика? Или так: как понять, то, что со мной происходит – это болезнь физиологическая (эндогенная) или психогенная?
Подобным вопросом задаются в двух случаях. Когда подозревают у себя наличие выраженного психического расстройства. И когда пытаются понять, есть ли какой-то толк от психологической помощи, или стоит полагаться только на лекарства. Поехали.
Итак, допустим, у вас снижено настроение, вас ничто не радует, вам тяжело даются повседневные дела и кто-то (вы или ваши окружающие) ставят вам «диагноз» депрессии. Как его подтвердить (или опровергнуть) и понять то, откуда она (депрессия) берется (если это именно она)?
По определению, депрессия – это расстройство, которое подразумевает снижение настроения и потерю способности радоваться жизни. Часто к этой парочке добавляется потеря мотивации и способности принимать решения, пессимизм, двигательная заторможенность, идеи вины, мысли о смерти.
А что такое депрессия на химическом уровне? Это настоящий химический коктейль (!), который включает в себя:
А) нехватку серотонина. Именно нехватка серотонина обеспечивает потерю ощущения (именно ощущения) готовности к какой-либо продуктивной деятельности, потерю желание что-то узнавать и способности активно удивляться и вовлекаться во что-то новое. Плюс он определяет ваше ощущение подавленности. А еще серотонин управляет восприимчивостью нервных клеток к адреналину и норадреналину. То есть его нехватка обеспечивает вас еще и острым восприятиям происходящих с вами жизненных событий
Б) Избыток мелатонина. Мелатонин активно синтезируется ночью и напрямую зависит от количества солнечного света (в осенне-зимний период его синтезируется больше). Это вещество подавляет синтез серотонина (усиливая последствия его нехватки), а также нарушает циркадные ритмы, из-за чего для депрессии крайне характерны проблемы и с засыпанием и с ранним пробуждением. Кстати, мелатонина уменьшает синтез сератонина за счет стимулирования выработки ГАМК. Что позволяет в некоторых случаях снижать у человека тревожность при помощи обычного безрецептурного аминолона (та же самая ГАМК) не хуже чем у глубоко рецептурного феназепама.
В) Нехватку дофамина. Дофамин – это нейромедиатор, который обеспечивает волевую деятельность человека. Его нехватка приводит к потере интереса к жизни, желанию что-либо планировать и принимать решения. А еще к утрате способности радоваться привычным удовольствиям. И к нарушению пищевого поведения, потере интереса к сексу.
Г) нехватку эндорфинов. Эндорфины – это вещества, которые помогают испытывать психо-физиологчиескую эйфорию. Их нехватка приводит к тому, что вам становится тяжело чувствовать удовольствие (ангедония), а любые неприятные ощущения становятся более напрягающими и мучительными.
Д) Избыток адреналина и норадреналина. В случае депрессии, нарушение баланса указанных веществ является следствием дисбаланса серотонина и дофамина, а не самостоятельным явлением. Избыток адреналина способствует добавлению в общую картину тревожности, а норадреналина- раздражительности.
Е) Недостаток триптофана – аминокислота, которая поступает с пищей и обеспечивает синтез серотонина внутри вашего организма. Когда его поступает с пищей меньше, чем нужно, серотонин синтезируется недостаточно и получается все то, что было описано выше. Именно связи триптофана и серотонина мы обязаны нашей любви к шоколаду.
Ж) недостаток инсулина. Инсулин запускает расщепление белка и выброс триптофана в кровь. Его нехватка приводит к патологической цепочке «мало триптофана мало серотонина». Учитывая тот факт, что инсулинорезистентность часто возникает как самостоятельное явление (акцент на слове ЧАСТО), то обладатели избыточного веса априори сталкиваются с большим количеством проблем при преодолении депрессии. И отсюда же растут ноги у тяги при депрессии на мучное и сладкое (сложная цепочка глюкоза — инсулин – триптофан – серотонин).
З) Недостаток гормонов щитовидной железы. Напрямую с депрессией не связан. Но практически всегда, когда такое явление возникает на фоне депрессии – ждите сложностей. В 50% случаев при гипотериозе, который связан с депрессией не работают антидепрессанты. А еще здесь начинается плаксивость, ухудшение работы кишечника (в котором на 80% синтезируется серотонин).
А теперь посмотрим на все тоже самое, но уже с другой стороны. С психогенной. Какие психологические явления и обстоятельства активно способствуют появлению у человека депрессии?
А) почетное первое место за собой застолбила фрустрация. Фрустрация – это ощущение собственного бессилия, умноженное на непонимание того, что делать дальше. Проблемы в отношениях, на работе, с финансами, на уровне здоровья способствуют развитию депрессии именно через фрустрацию. Фрустрация – это не точка в вашей жизни, это скорее та самая пресловутая черная полоса, когда у вас отчаянно не получается вырваться из заколдованного круга неприятностей, сложностей и проблем.
Б) второе место прочно удерживают ваши эмоции. Точней – сдержанные эмоции. Чаще всего, здесь оказываются тревога, злость, разочарование, обиды, ревность, зависть, одиночество. Те переживания, которые, с одной стороны, могут регулярно возникать в вашей голове. А, с другой стороны, они требуют большого количества сил на удерживание их внутри себя.
В) Третье место солидно занимают когнитивные установки. В принципе (и так и делают когнитивные терапевты) их можно смело ставить и на первое место, ведь они, прямо или косвенно участвуют в формировании всех психогенных механизмов депрессии, но это уже дело вкуса. Когнитивные установки – это убеждения относительно себя и окружающего мира в стиле: «я – никто и ничего не значу», «я должен быть сильным», «я должен всегда справляться с проблемами» и т.п. Особые сложности когнитивные установки создают из-за триады причин – из-за их разнообразия, повсеместного влияния и неосознанности.
Г) Когнитивные искажения и негативное мышление. Когнитивные искажения направляют поток вашего сознания в сторону жесткого, острого восприятия окружающей действительности. Вы видите в реальности негатив. Вы его преувеличиваете. Вы его раскручиваете. Вы его ждете. Вы приуменьшаете свои способности влиять на обстоятельства. И все описанное выше вы делаете на регулярной основе. Результат предсказуем – вы создает постоянный фон, который и ложится в основу депрессии.
Д) Четвертое место покоится на плечах чувства вины. Это уникальное чувство не подавляется. Оно как профессиональный паразит пухнет внутри психики и подчиняет себе ваше время и ресурсы. Идеи вины, самобичевание, муки совести – все эти разъедающие вещи умножаются на физиологическую способность данного чувства останавливать выброс дофамина в головном мозге. То есть вина не только портит вам настроение и лишает вас сил, она еще и лишает вас мотивации на положительные изменения.
Е) Проблема выбора. В те моменты, когда вам важно принять значимые для себя решения, ваша психика требует практически максимальных энергетических ресурсов. Если же решение откладывается, растягивается, мучительно прокручивается внутри своей головы, у вас появляются все необходимые условия для того, чтобы провалиться в нересурсное состояние.
Ж) Травмирующие события. Если с вами происходят события, которые угрожают вашей жизни, то они могут приводить к тому, что ваша психика схлопывается на самой себе, закрывается, уходит в сторону многократных попыток переварить неподъемный для себя жизненный опыт. И вы можете уйти из настоящей реальности в мир прошлого и сопутствующий истощающих переживаний.
А теперь возвращаемся к исходному вопросу. Чем отличаются психогенная от эндогенной депрессии?
В отдельно взятый момент и на уровне физиологии – НИЧЕМ! И это важно понимать. Фрустрация, эмоции и эмоциональные проблемы всегда запускают каскады химических реакций, которые приводят к такому уровню стресса, с которым организм не справляется, к потере нейромедиаторов радости и счастья. То есть к тем же самым реакциям, что характерно и для эндогенных состояний.
А вот в динамике различия будут. Эндогенные депрессии не связаны с определенными событиями, которые вы держите в фокусе своего внимания. Они склонны к цикличности, сезонности, затяжному течению. Хуже реагируют на психокореркцию, могут никак не реагировать на отдельные антидепрессанты.
Про свет в конце тоннеля.
Про излечимость депрессии. Если ваша депрессия психогенная, то вероятность ее преодоления не только есть, но она выше, чем вероятность того, что вы с ней останетесь надолго. При одном важном условии – вы займетесь и собой и депрессией.
Если ваша депрессия эндогенная – ее тоже можно остановить. Точней приостановить. И длительность этой приостановки прямо пропорционально тому, насколько вы научитесь управлять вашим мышлением, вашими убеждениями, эмоциями и энергетикой. Ну, и препаратами.
![Suomessa jopa joka neljäs koira kärsii jonkinasteisesta arkuudesta.]() Koiran käytöshäiriöt voivat auttaa ymmärtämään ihmisen mielenterveysongelmia. Esimerkiksi adhd:sta kärsivien koirien suolistossa saattaa olla erilainen bakteerikanta kuin normaalisti käyttäytyvillä koirilla. Suoliston arvioidaan olevan isossa roolissa myös ihmisten adhd:ssa.
Koiran käytöshäiriöt voivat auttaa ymmärtämään ihmisen mielenterveysongelmia. Esimerkiksi adhd:sta kärsivien koirien suolistossa saattaa olla erilainen bakteerikanta kuin normaalisti käyttäytyvillä koirilla. Suoliston arvioidaan olevan isossa roolissa myös ihmisten adhd:ssa. Koiran käytöshäiriöt voivat auttaa ymmärtämään ihmisen mielenterveysongelmia. Esimerkiksi adhd:sta kärsivien koirien suolistossa saattaa olla erilainen bakteerikanta kuin normaalisti käyttäytyvillä koirilla. Suoliston arvioidaan olevan isossa roolissa myös ihmisten adhd:ssa.
Koiran käytöshäiriöt voivat auttaa ymmärtämään ihmisen mielenterveysongelmia. Esimerkiksi adhd:sta kärsivien koirien suolistossa saattaa olla erilainen bakteerikanta kuin normaalisti käyttäytyvillä koirilla. Suoliston arvioidaan olevan isossa roolissa myös ihmisten adhd:ssa. Три года консорциум PsychENCODE исследовал мозги из банков тканей в поисках причин психических заболеваний. В ходе беспрецедентно масштабного исследования выявлено 16 000 ответственных за это участков генома.
Три года консорциум PsychENCODE исследовал мозги из банков тканей в поисках причин психических заболеваний. В ходе беспрецедентно масштабного исследования выявлено 16 000 ответственных за это участков генома. Где заканчивается химия и начинается психика? Или так: как понять, то, что со мной происходит – это болезнь физиологическая (эндогенная) или психогенная?
Где заканчивается химия и начинается психика? Или так: как понять, то, что со мной происходит – это болезнь физиологическая (эндогенная) или психогенная?